Giới thiệu
Estrogens và Progestogens là hai hormone gây ra sự phát triển tuyến vú ở người. Estrogens đóng vai trò chính trong sự phát triển vú, Progestogens gây ra sự thay đổi ở vú trong giai đoạn mang thai để chuẩn bị việc tiết sữa và cho con bú. Tỷ lệ ung thư vú phổ biến ở phụ nữ hợp giới cao hơn rất rất nhiều so với nam, và hai hormone này liên quan mật thiết đến sự phát triển của ung thư vú. Vì những lý do trên, dễ dàng nhận thấy liệu pháp thay thế hormone cho người chuyển giới nữ cũng sẽ làm tăng nguy cơ ung thư vú.
Tuổi tác và giới tính là yếu tố làm tăng nguy cơ ung thư vú
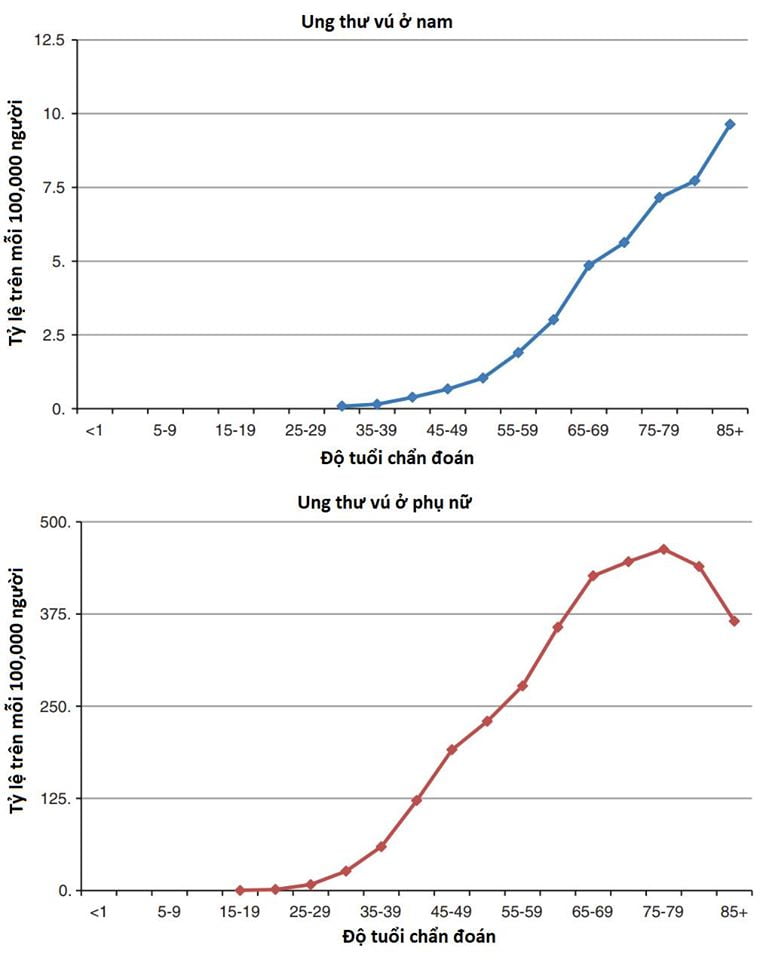
Nguy cơ mắc ung thư vú trong cả cuộc đời ở phụ nữ hợp giới là 1/8 hay 12.5% (Ban & Godellas, 2014), trong khi đó, nguy cơ mắc ung thư vú ở nam trong cả cuộc đời là 1/1000 hay 0.1% (Yousef, 2017). Nguy cơ ung thư vú được chuẩn hóa theo độ tuổi ở nam giới là khoảng 1 trên 100.000 (Person-years). Hay nói cách khác, trung bình cứ 100,000 nam thì có 1 người sẽ mắc ung thư vú mỗi năm (Yousef, 2017; Ottini & Capalbo, 2017). Vì vậy ung thư vú cực kỳ hiếm ở nam giới, nhưng rất thường gặp ở phụ nữ.
Sau giới tính, tuổi tác là yếu tố nguy cơ lớn nhất liên quan đến ung thư vú (Momenimovahed & Salehiniya, 2018). Nguy cơ ung thư vú ở phụ nữ hợp giới tăng theo độ tuổi:
- 1 trên 600.000 người ở độ tuổi 15
- 1 trên 75.000 người ở độ tuổi 20
- 1 trên 1.500 người ở độ tuổi 30
- 1 trên 175 người ở độ tuổi 40
Sau khi mãn kinh, thường ở độ tuổi 50, nguy cơ tiếp tục tăng nhưng sẽ chậm hơn nhiều. Điều này có liên quan đến việc nồng độ Estradiol và Progesterone thấp hơn nhiều ở độ tuổi mãn kinh (Dix & Cohen, 1982; Benz, 2008; Colditz & Rosner, 2000). Có ước tính cho rằng nếu không mãn kinh, tỷ lệ ung thư vú ở phụ nữ sẽ tăng gấp 6 lần, nếu không có mãn kinh như vậy thì phần lớn phụ nữ trước sau gì cũng sẽ mắc ung thư vú trong cả cuộc đời. Tương tự như nữ, nguy cơ ung thư vú ở nam tăng theo độ tuổi đến khoảng 65 tuổi, và sau đó tăng chậm hơn (Ottini & Capalbo, 2017; Cancer Research UK ), có thể liên quan đến mãn dục nam do tuổi già và do vậy lượng testosterone và estradiol thấp hơn nhiều. Độ tuổi chẩn đoán ung thư vú là khoảng 60 tuổi ở phụ nữ và 65-70 tuổi ở nam (Ferzoco & Ruddy, 2016 ;Giordano, 2018). Các số liệu dưới đây cho thấy nguy cơ mắc ung thư vú theo tuổi ở nam và nữ (Ottini & Capalbo, 2017).
Tiếp xúc với Estrogens, Progestogens ở phụ nữ và nguy cơ ung thư vú
Cùng giới tính và tuổi tác, nghiên cứu cho thấy hoạt động mạnh mẽ của buồng trứng và các Hormone của nó như Estradiol và Progesterone là các nguyên nhân chính gây ra ung thư vú (Ban & Godellas, 2014). Phẫu thuật cắt bỏ buồng trứng trước tuổi 40 cho thấy giảm nguy cơ mắc ung thư vú suốt cuộc đời đi 50%. Các thuốc Antiestrogen– kháng Estrogen gồm các thuốc chọn lọc điều biến thụ thể estrogen (SERMs) như tamoxifen và các thuốc ức chế enzym aromatase như Anastrozole có thể được sử dụng để đề phòng chống lại ung thư vú ở phụ nữ có nguy cơ cao sau mãn kinh, giúp giảm tỷ lệ mắc ung thư vú đi 50-70% (Mocellin, Goodwin, & Pasquali, 2019 ; Nelson et al., 2019).
Việc thử nghiệm điều trị Estrogens và Progestogens lâu dài ở các loài linh trưởng không phải người đã cho thấy sự tăng sản tế bào và xuất hiện ung thư vú, trong khi việc sử dụng liều cao có thể sẽ dẫn đến nguy cơ ung thư vú xuất hiện ở độ tuổi trẻ hơn bình thường. (Cline, 2007). Bên cạnh việc tăng nguy cơ phát triển ung thư vú, Estrogens và Progestogens còn kích thích sự phát triển của ung thư vú đang hoạt động, đẩy nhanh quá trình phát triển các khối u vú đã có sẵn. Điều này đúng với cả liệu pháp đơn trị liệu dùng đơn độc estrogen, và nguy cơ còn cao hơn khi kết hợp cả estrogen và progestogen (CGHFBC, 2019 ; Wiki-Table). Về nguy cơ tuyệt đối của ung thư vú với liệu pháp hormone mãn kinh, tỷ lệ mắc bệnh sau 20 năm sử dụng cao hơn khoảng 1,5 lần ở phương pháp đơn trị liệu estrogen và cao hơn khoảng 2,5 lần ở phương pháp estrogen kết hợp cùng progestogen theo phân tích tổng hợp lớn gần đây với tất cả dữ liệu có sẵn (CGHFBC, 2019). Trước đây, progestogen được tin là có thể bảo vệ chống lại ung thư vú do nó có hiệu ứng kháng estrogen tại vú (Mauvais-Jarvis, Kuttenn, & Gompel, 1986 ; Wren & Eden, 1996 ; Gompel và cộng sự, 2002) và hiện tại đã bị chứng minh là không đúng.
Trong thử nghiệm lâm sàng đối chứng ngẫu nhiên (Randomized controlled trials -RCT, đây là loại nghiên cứu có giá trị nhất về mặt y học thực chứng) của Tổ chức Hành động vì sức khỏe phụ nữ (The Women's Health Initiative-WHI) cho thấy nguy cơ ung thư vú tăng khi sử dụng liệu pháp hormone mãn kinh (Cụ thể phác đồ trong nghiên cứu này là Estrogen liên hợp – (CEEs) 0.625 mg/ngày kết hợp cùng Medroxyprogesterone Acetate (MPA) 2.5 mg/ngày. Nghiên cứu cho thấy nguy cơ cao hơn khoảng 1.25 lần sau 5 năm điều trị (WGWHII, 2002 ; Chlebowski, Aragaki, & Anderson, 2015). Nghiên cứu của WHI là một trong những Thử nghiệm lâm sàng đối chứng ngẫu nhiên lớn nhất từng được thực hiện và là một cơ hội hiếm hoi để đánh giá ảnh hưởng lâu dài đến sức khỏe của việc sử dụng nội tiết.
Để dễ hình dung về nguy cơ ung thư vú với liệu pháp hormone mãn kinh, hình dưới đây cho thấy nguy cơ theo thời gian dựa trên dữ liệu quan sát của Nurses’ Health Study (NHS) (Colditz & Rozner, 2000).
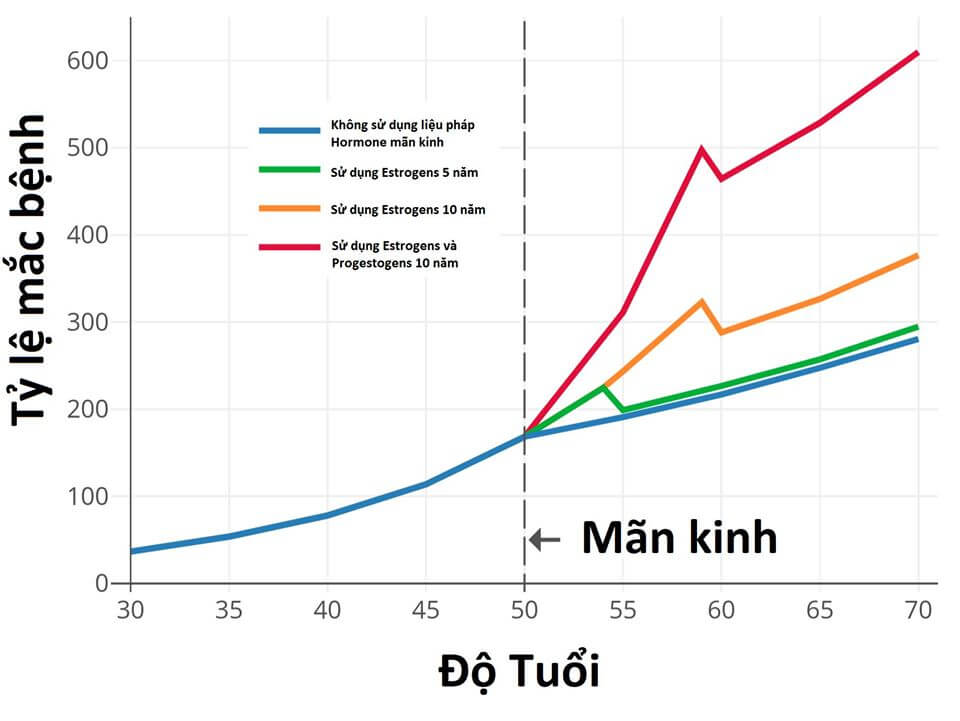
Các hormone đồng nhất sinh học như estradiol và progesterone được cho là làm tăng nguy cơ ung thư vú tương tự như các hormone không đồng nhất sinh học như estrogen liên hợp(CEEs) và Hydroxyprogesterone caproate(CPA)(CGHFBC, 2019; Wiki-Table; Stute, Wildt, & Neulen, 2018; Mirkin, 2018; Fournier et al., 2007).
Các dữ liệu hiện tại cho thấy sử dụng progesterone đường uống dưới 5 năm không làm tăng nguy cơ mắc ung thư vú do nồng độ progesterone đạt được bởi đường uống rất thấp dẫn đến hiệu lực progestogenic thấp (Kuhl & Schneider, 2013; Davey, 2018; Wiki; Wiki-Graphs). Nhưng khi sử dụng progesterone đường uống trên 5 năm sẽ làm tăng nguy cơ hình thành ung thư vú không khác gì với sử dụng progestins. sử dụng progesterone các đường khác như đường tiêm, xuyên da, hoặc trực tràng bất kể thời gian ngắn hay dài cũng làm tăng nguy cơ hình thành ung thư vú như với các progestins (Kuhl & Schneider, 2013; Davey, 2018).
Mặc dù các dữ liệu, bằng chứng tổng thể bao gồm cả nghiên cứu quan sát tiền cứu và RCTs đều cho thấy nguy cơ ung thư vú tăng lên khi sử dụng đơn trị liệu estrogen ở phụ nữ mãn kinh (CGHFBC, 2019). Nhưng trong nghiên cứu có sẵn như RCTs của WHI, không thể cho thấy tăng nguy cơ ung thư vú khi sử dụng đơn trị liệu estrogen mà thay vào đó, làm giảm đáng kể nguy cơ? (RR 0.77, 95% CI 0.64-0.93) (CGHFBC, 2019; table). Nhiều giả thuyết đã được đưa ra để giải thích các mâu thuẫn trên. Ví dụ, những phụ nữ trong nghiên cứu của WHI phần lớn đều ở độ tuổi tương đối già khi bắt đầu trị liệu bằng hormone (trung bình 64 tuổi), thừa cân và béo phì (CGHFBC, 2019; Kuhl, 2005). Phụ nữ thừa cân hoặc béo phì bản thân đã có nguy cơ mắc ung thư vú cao hơn và có thể không tăng được thêm nữa khi sử dụng liệu pháp estrogen (Kuhl, 2005). Cần thêm các nghiên cứu RCTs khác để xác định ảnh hưởng của estrogen với ung thư vú ở tuổi mãn kinh.
Có một nghịch lý là, tiếp xúc với hormone estrogens hoặc progestogens cũng làm giảm nguy cơ ung thư vú và ức chế sự phát triển của ung thư vú trong một số trường hợp. Ví dụ, thai kỳ kéo dài quá 34 tuần ở phụ nữ trẻ (<35 tuổi) làm tăng nguy cơ ung thư vú trong ngắn hạn (<10 năm) nhưng lại bảo vệ khỏi ung thư vú trong dài hạn (>20- 25 năm), và làm giảm 50% nguy cơ suốt đời (Nichols et al., 2019; Husby et al., 2018). Nồng độ estrogen và progestogen cực cao trong suốt thai kỳ ( nồng độ estradiol >12.500 pg/mL ở >34 tuần) (Wiki-Graph).
Liệu pháp estrogens liều cao cho thấy hiệu quả trong việc chống lại ung thư vú cho những phụ nữ mới mãn kinh, với hiệu quả tương đương khi sử dụng liệu pháp antiestrogens (kháng estrogen) (Bennink et al., 2017). Ngược lại, liệu pháp estrogen liều cao lại không cho thấy hiệu quả trong việc điều trị ung thư vú ở những phụ nữ chưa mãn kinh, có thể nó chỉ hiệu quả với liều cực cao. Tóm lại, những tác dụng có lợi này của estrogens và progestogens xuất hiện trong các điều kiện không bình thường (Như liều cao/ nồng độ cực cao,..) và không chắc có hiệu quả gì với người chuyển giới nữ hay không.
Tiếp xúc với estrogen ở nam và nguy cơ ung thư vú
Ở nam giới, nguy cơ ung thư vú sẽ tăng khi mắc bệnh về gan gây nồng độ Estradiol cao trong tuần hoàn máu do chức năng gan suy giảm không thoái biến được Estradiol và gây ra chứng vú to (Ferzoco & Ruddy, 2016), ung thư tuyến tiền liệt thì sẽ phải điều trị bằng Estradiol liều cao và cắt bỏ tinh hoàn, cả hai trường hợp trên đều gây ra hoạt động estrogenic mạnh tại vú, tất cả yếu tố này đều tăng nguy cơ mắc ung thư vú ở nam giới (Sasco, Lowenfels, & Pasker-De Jong, 1993) (Thellenberg et al., 2003; Karlsson et al., 2006).
Các nghiên cứu đoàn hệ
Nghiên cứu đoàn hệ của Trung tâm y tế Đại học Vrije Amsterdam (VUMC), Hà Lan
Các nghiên cứu của VU University Medical Center Amsterdam-VUMC tại Hà Lan với các bệnh nhân chuyển giới nữ điều trị tại đây cho thấy tỷ lệ ung thư vú thấp, không cao hơn nhiều so với tỷ lệ dự kiến ở nam (Asscheman, Gooren, & Eklund, 1989; van Kesteren et al., 1997; Mueller & Gooren, 2008; Asscheman et al., 2011; Gooren et al., 2013; de Blok et al., 2018; de Blok et al., 2019).. (Chỉ có 2 trường hợp được báo cáo là mắc ung thư vú trong 2300 phụ nữ chuyển giới, với khoảng thời gian can thiệp nội tiếp có người lên đến 20 năm) (từ năm 1989-> 2013). Phác đồ điển hình của trung tâm này là Estrogens kết hợp Cyproterone Acetate liều cao. Nhưng nghiên cứu trên không sử dụng sàng lọc ung thư có hệ thống mà chỉ dựa vào lời tự khai của các bệnh nhân khi họ đi khám. Nên sẽ có khả năng tồn tại những trường hợp không bị phát hiện.
Năm 2019, VUMC đã thực hiện một nghiên cứu tiếp theo nhưng lần này chuyển sang phương pháp mới để chẩn đoán ung thư vú (16). Thay vì chỉ hỏi bệnh nhân là họ có bị chẩn đoán mắc ung thư vú không, các nhà nghiên cứu lấy ra chẩn đoán ung thư vú từ hệ thống hồ sơ y tế điện tử có tên là mạng lưới quốc gia về mô bệnh học và tế bào học Hà Lan (PALGA). Khi sử dụng phương pháp này, số ca ung thư tăng từ 2 lên 15. Điều này dẫn đến nguy cơ ung thư vú tăng lên gấp 50 lần và khiến tỷ lệ tuyệt đối tăng lên 0,6% trong thời gian can thiệp nội tiết 15 năm. Điều này đã thay đổi tất cả nghiên cứu trước đây và chỉ ra số ca mắc ung thư vú thực sự trong đoàn hệ VUMC đã bị đánh giá rất thấp ở các nghiên cứu trước (Reactions Weekly, 2019)
Trước khi có nghiên cứu này, chúng ta nghĩ rằng nguy cơ ung thư vú ở người chuyển giới nữ là rất thấp, nhưng nghiên cứu này đã chỉ ra rằng không phải như vậy (de Blok, Dreijerink, & Heijer, 2019).
Nghiên cứu đoàn hệ Veterans Health Administration (VHA)
Một đoàn hệ lớn là Veterans Health Administration (VHA) tại Hoa Kỳ (Brown & Jones, 2015; Brown, 2015). Trong năm 2015, một nghiên cứu được công bố sử dụng dữ liệu từ đoàn hệ này. Các nhà nghiên cứu báo cáo có 3 trường hợp mắc ung thư vú trong 3500 người chuyển giới với thời gian trung bình sử dụng liệu pháp hormone là xấp xỉ 10 năm. Vì vậy, tỷ lệ mắc rơi vào khoảng 0.09% với thời gian trung bình 10 năm.
Nghiên cứu của VHA không cung cấp thông tin cụ thể về các loại thuốc và liều lượng được sử dụng. Nhưng vì VHA ở Hoa Kỳ nên phác đồ điển hình có lẽ là estrogen kết hợp cùng spironolactone mà không có progestogens. Cũng như các nghiên cứu VUMC trước kia, nghiên cứu của VHA không sử dụng phương pháp sàng lọc ung thư có hệ thống và có lẽ dựa vào báo cáo của bệnh nhân để chẩn đoán ung thư vú, làm tăng khả năng bỏ qua các ca mắc bệnh. Do đó, những dữ liệu của nghiên cứu này hạn chế và cần được xem xét một cách thận trọng. Các dữ liệu ở nghiên cứu VUMC 2019 tốt hơn nhiều.
Nghiên cứu các đoàn hệ nhỏ
Các nghiên cứu còn lại về nguy cơ ung thư vú ở người chuyển giới nữ tại các đoàn hệ nhỏ:
- Đoàn hệ của bệnh viên Ghent ở Bỉ báo cáo không phát hiện trường hợp ung thư vú nào trong số 50 người chuyển giới nữ với thời gian theo dõi trung bình là 11,4 năm (Wierckx et al., 2012).
- Đoàn hệ Bệnh viện đại học Erlangen ở Đức báo cáo không phát hiện trường hợp ung thư vú nào trong số 60 người chuyển giới nữ với thời gian theo dõi trung bình chỉ 2 năm (Dittrich et al., 2005).
- Đoàn hệ của bác sĩ Harry Benjamin đã báo cáo không phát hiện trường hợp ung thư vú nào trong số 150 người chuyển giới nữ được điều trị bởi ông, sử dụng liều Estrogens từ trung bình đến cao và thời gian theo dõi khác nhau (từ 3 tháng đến 12 năm) (Benjamin, 1964; Benjamin, 1966; Gooren et al., 2013).
Tuy nhiên, những đoàn hệ này quá nhỏ và do đó hạn chế trong việc cung cấp tỷ lệ có ý nghĩa về ung thư vú ở toàn bộ người chuyển giới nữ.
Thảo luận về các nghiên cứu hiện có
Nguy cơ mắc ung thư vú khi tiếp xúc với hormone cả cuộc đời
Những người chuyển giới nữ có nguy cơ thấp hơn phụ nữ hợp giới, Điều này có thể là do lượng hormone tiếp xúc suốt đời ngắn hơn (Mueller & Gooren, 2008). Trên thực tế, trước đây người chuyển giới nữ hầu như bắt đầu can thiệp nội tiết ở tuổi 30, 40 nghĩa là hàng thập kỷ sau khi phụ nữ hợp giới kết thúc quá trình dậy thì, tuy nhiên độ tuổi can thiệp nội tiết ở người chuyển giới nữ ngày càng giảm trong thời gian gần đây và đến hiện tại có những người đã bắt đầu can thiệp nội tiết trong độ tuổi 15, 16. Việc này dẫn đến sự tiếp xúc với Estrogen dài hơn nhiều và tăng nguy cơ mắc ung thư vú về sau lên nhiều lần (Sutherland et al., 2020).. Hơn nữa, những người chuyển giới nữ không có xu hướng ngừng dùng hormone để giống phụ nữ mãn kinh, họ sẽ dùng cả đời, và nguy cơ vì thế cũng tăng lên.
Nguy cơ ung thư vú liên quan đến Progestogens và liều lượng
Dựa trên những phát hiện rằng việc kết hợp Estrogens và Progestogens gia tăng nguy cơ ung thư vú cao hơn so với việc sử dụng đơn trị liệu estrogens ở phụ nữ mãn kinh, nguy cơ ung thư vú ở người chuyển giới cũng sẽ vì thế tăng lên khi được điều trị kết hợp Estrogens và Progestogens. Nghiên cứu tại đoàn hệ VUMC cũng cho thấy việc sử dụng Cyproterone Acetate (là một progestins – progestogens tổng hợp) dẫn đến việc cơ thể tiếp xúc hoạt động Progestogenic rất cao.
Nhiễm sắc thể X và nguy cơ ung thư vú
Trong cơ thể người có các nhiễm sắc thể giới tính là X và Y, Phụ nữ hợp giới thường có 2 nhiễm sắc thể X (46, XX karyotype),trong khi nam hợp giới và người chuyển giới nữ thường chỉ có 1 nhiễm sắc thể X và 1 nhiễm sắc thể Y (46, XY karyotype).
Những nam giới mắc hội chứng Klinefelter thường có nhiễm sắc thể (46, XXY) lại làm tăng nguy cơ mắc ung thư vú cao hơn rõ rệt so với nam giới bình thường (46, XY) (Hughes et al., 2012; Tiefenbacher & Daxenbichler, 2008; Hughes, 2009).
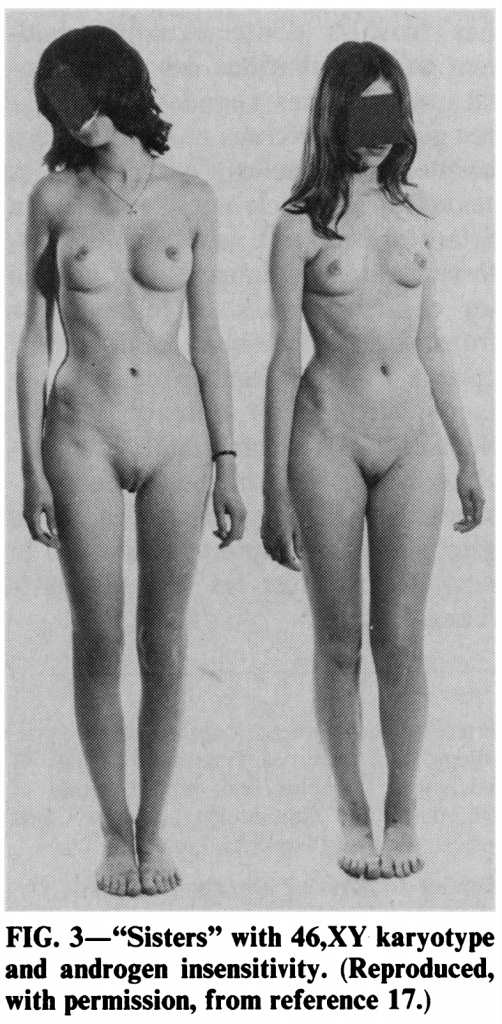
Những người mắc hội chứng không nhạy cảm hoàn toàn với Androgen (CAIS) (Những người mắc hội chứng này khi đặc điểm giới tính bên ngoài là nữ nhưng không có tử cung, không có kinh nguyệt, vô sinh. Họ thường được nuôi dạy như một bé gái và có bản sắc giới tính của nữ. Nhưng cá nhân bị ảnh hưởng bởi hội chứng này có cơ quan sinh dục nam ẩn, chúng nằm bất thường trong xương chậu hoặc vùng bụng) có kiểu nhân (46, XY) tương tự như với người chuyển giới nữ lại chưa bao giờ có báo cáo về việc bị mắc ung thư vú, mặc dù mức độ phát triển ngực và các đặc điểm giới tính nữ thứ cấp của họ là tuyệt vời, ngang với phụ nữ hợp giới, chỉ có điều là lượng estrogens họ tiếp xúc trong suốt cuộc đời là hoàn toàn thấp và gần như không tiếp xúc với progestogens.
Tóm tắt và kết luận
Nguy cơ ung thư vú ở phụ nữ hợp giới cao hơn nhiều so với đàn ông, tỷ lệ tăng theo cấp số nhân khi độ tuổi tăng và cực kỳ hiếm gặp ở người trẻ tuổi. Các bằng chứng đều ủng hộ mạnh mẽ việc Estrogens và Progestogens làm tăng nguy cơ ung thư vú, nó là cơ chế chính làm ra sự khác biệt trong tỷ lệ mắc ung thư vú giữa nam và nữ.
Các nghiên cứu đoàn hệ cũ cho rằng người chuyển giới có tỷ lệ mắc ung thư vú thấp. Nhưng một nghiên cứu gần đây đã chỉ ra là nó sai, tỷ lệ mắc ung thư vú ở người chuyển giới tăng lên đến 50 lần, phác đồ điều trị của đoàn hệ đó là kết hợp Estrogen và Cyproterone Acetate liều cao. Chưa có nghiên cứu về việc sử dụng đơn trị liệu Estrogens hoặc kháng androgen không phải progestogens có gây ra kết quả tương tự không. Việc các nghiên cứu không được duy trì trong một khoảng thời gian đủ dài khiến kết quả bị giới hạn, dẫn tới việc đánh giá nguy cơ ung thư vú suốt cuộc đời là không rõ. Tuy vậy, dựa trên các dữ liệu có sẵn, có thể dự đoán được nguy cơ ung thư vú trong suốt cuộc đời ở người chuyển giới nữ tăng cao lên đến tỷ lệ phần trăm 1 chữ số.
Các yếu tố khác nhau có thể thay đổi nguy cơ ung thư vú ở người chuyển giới nữ là độ tuổi bắt đầu can thiệp nội tiết, can thiệp càng sớm thì thời gian tiếp xúc với Hormone càng dài càng gây tăng nguy cơ, sử dụng Progestogens lâu dài cũng là 1 yếu tố nguy cơ. Tiên lượng sống ở bệnh ung thư vú khi được phát hiện sớm là rất cao nên những người chuyển giới đang sử dụng liệu pháp hormone nữ hóa cần phải đi tầm soát ung thư vú định kỳ (Chowdhry & O’Connell, 2020).


